Пекут бронхи что делать
Обновлено: 19.05.2024
Хроническая обструктивная болезнь легких
Воспаление, возникающее в дыхательных путях, приводит к сужению просвета бронхов и развитию дыхательной недостаточности. Главной целью лечения ХОБЛ является поддержания хорошего качества и длительности жизни.
Что такое ХОБЛ?
Хроническая обструктивная болезнь легких (ХОБЛ) - это заболевание, которое характеризуется хроническим воспалением дыхательных путей под влиянием постоянно ингалируемых (вдыхаемых) вредных веществ (например, табачного дыма, дыма, строительной пыли или других неблагоприятных для легких агентов). В научной среде такие вещества называют аэрополлютантами.
По мере того, как дыхательные пути человека длительное время находятся под воздействием аэрополлютантов, воспаление в них становится хроническим, с связи с чем происходит разрастание соединительной ткани, которое приводит к рубцеванию дыхательных путей и необратимому сужению их просвета.
Воспаление при ХОБЛ ведет также к разрушению концевых участков дыхательных путей - альвеол - нежных маленьких образований, похожих на мешочки, благодаря которым и происходит газообмен: кислород из легких поступает в кровь, а углекислый газ, наоборот, выводится из организма. Разрушение альвеол ведет к нарастанию гипоксемии - состояния, при котором содержание кислорода в крови недостаточно для нормального функционирования всех органов, что не только усугубляет одышку, но и ведет к системному отрицательному влиянию на весь организм: нарастает общая слабость, «на износ» работает сердечно-сосудистая система.
Без адекватного лечения, не ликвидировав прекращения воздействия аэропллютантов на легкие (не бросив курить и т.д.), повреждение легочных путей с годами становятся все более выраженным и массивным, становится труднее дышать: из-за стойкого сужения просвета бронхов и разрушения дыхательных путей вдох, а главное, выдох, совершить очень трудно; из-за этого воздух накапливается в легких, «перераздувая» их - такое состояние называется эмфиземой.
Таким образом, несмотря на то, что ХОБЛ - относительно малоизвестная болезнь среди населения, она очень широко распространена: по данным ВОЗ, от нее страдают более 250 миллионов человек в мире. Эта болезнь коварна и довольна опасна: ХОБЛ уже сейчас занимает третье место в мире как причина смерти.
Причины возникновения болезни
- Вдыхание раздражающих газов или частиц в течение многих лет.
Наиболее распространенной причиной является курение табачных изделий (включая пассивное курение) или вдыхание различных паров, аэрозолей (электронные сигареты, средства нагревания табака, загрязненный воздух, строительная пыль и др.).
Обратите внимание: большинство людей (80%!), у которых развивается ХОБЛ, являются курильщиками!
- Генетическая восприимчивость.
Играет определенную роль, а это означает, что некоторые люди с большей вероятностью страдают от повреждения легких при воздействии внешних раздражителей, таких как, например, сигаретный дым.
- Дефицит альфа-1 антитрипсина
Этот белок защищает легкие от разрушительного действие других ферментов, которые есть в хешем органщике. Дефицит альфа-1 антитрипсина является наследственным заболеванием. У таких людей разрушение легких, которое ведет к эмфиземе, может наступать в довольно молодом возрасте, даже без влияния курения или воздействия других вредных веществ на дыхательные пути. В целом дефицит альфа-1-антитрипсина, по разным данным, является причиной 1–3% всех случаев ХОБЛ.
Симптомы ХОБЛ
Поначалу ХОБЛ обычно не вызывает никаких симптомов. По мере прогрессирования заболевания симптомы нарастают, наиболее часто встречаемыми из которых являются:
- Кашель
- Выделение мокроты
- Свистящее дыхание (свистящий звук при дыхании)
- Одышка: вначале возникает при физической нагрузке, а затем (по мере прогрессирования заболевания) и в покое
- Усталость, общая утомляемость
Хотя симптомы ухудшаются постепенно по мере прогрессирования ХОБЛ, некоторые люди могут испытывать «обострения» - состояния, когда симптомы обостряются сильнее обычного и могут потребовать дополнительного лечения.
Диагностика заболевания
- Осмотр врача и подробный расспрос о факторах влияния аэрополлютантов на дыхательные пути пациента
- Опросники для оценки симптомов болезни - CAT и выраженности одышки - mMRC
- Аускультация - выслушивание легких с помощью стетоскопа
- Спирометрия (или ФВД - функция внешнего дыхания) - инструментальное обследование, с помощью которого можно оценить, насколько хорошо работают легкие - узнать их объем, скорость и мощность выдоха. Для проведения исследования необходимо сделать глубокий вдох и резкий выдох в специальную трубочку, присоединенную к аппарату; выдыхать следует долго, «до самого конца». Люди, больные ХОБЛ, «выдувают» воздух долго и медленно из-за воспаления и сужения дыхательных путей, которые делают выдох трудным. Одним из важнейших показателей для врачей при проведении этого теста является отношение объема форсированного выдоха за первую секунду (потому очень важно выдыхать резко сразу после глубокого вдоха) к форсированной жизненной емкости легких. Это отношение также называется модифицированным индексом Тиффно: ОФВ1/ФЖЕЛ. У здоровых людей это отношение находится на уровне 0,8, у пациентов с ХОБЛ одним из критериев постановки диагноза является стойкое снижение ОФВ1/ФЖЕЛ < 0.7. Тестирование целесообразно проводить «на чистом фоне»: натощак, без применения ингаляторов.
Дополнительные тесты могут включать в себя:
- Бодиплетизмографию - расширенное обследование функции внешнего дыхания, которое позволяет более подробно узнать объемы и емкости легких. Тестирование похоже на ФВД, но его проводят в специальной герметичной кабинке (боди-камере).
- Исследование диффузионной способности легких (DLCO) – тест, направленный на оценку диффузии газов (кислорода и углекислого газа) через стенку альвеолы. Пациент спокойно дышит, затем делает глубокий выдох и глубокий вдох вместе с небольшим количеством безопасной для здоровья смеси меченых газов: угарного газа (СО) и гелия (He). Затем пациент задерживает дыхание на 10 секунд и выдыхает. Врачи оценивают количество меченых газов в выдыхаемом воздухе и определяют степень нарушения диффузии газов через пораженные альвеолы.
- Компьютерная томография (КТ) необходима пациентам для визуализации эмфиземы и других сопутствующих патологий.
- Пульсоксиметрия - метод, который благодаря небольшому датчику, закрепленному на любом из пальцев или мочке уха, позволяет узнать степень насыщения гемоглобина кислородом и оценить степень дыхательной недостаточности. В норме этот показатель должен быть равен или превышать 95%.
- Определение уровня α1-антитрипсина в крови - это исследование максимально актуально прежде всего для пациентов, страдающих ХОБЛ в возрасте меньше 45 лет, а также всем пациентам с быстро прогрессирующей эмфиземой.
Как лечить ХОБЛ?
- Медикаментозная терапия
Основу лечения ХОБЛ составляют специальный препараты - бронходилататоры, направленные на расширение бронхов и облегчения процесса дыхания.
Бронходилататоры как лекарства, как правило, представлены в ингаляционной форме, для их доставки использованием ингаляторы разных видов:
- Дозирующие аэрозольные ингаляторы (ДАИ)
- Порошковые ингаляторы (ПИ)
- «Мягкие» аэрозоли (soft-mist) (аэрозоли типа «Респимат»)
- Небулайзеры (компрессорные, ультразвуковые, электронно-сетчатые)
Для быстрого купирования резко возникших симптомов (например, одышки) применяются короткодействующие препараты: короткодействующие бета2-агонисты (КДБА) или М-антихолинергические препараты (КДАХ), например, сальбутамол или ипратропия бромид соответственно. Эти препараты необходимо использовать по необходимости, однако, если вы начинаете использовать их очень часто (больше 2 раз в неделю) - это дополнительный повод обратиться к врачу.
Бронходилататоры длительного действия - препараты контроля симптомов заболевания, которые предназначены для постоянного длительного применения.
К таким препаратам относятся:
- Длительно действующие М-антихолинергические препараты (ДДАХ), например, тиотропия или гликопиррония бромид
- Бета2-агонисты длительного действия (ДДБА), например, формотерол, индакатерол
- Фиксированные комбинации этих препаратов, например умеклидиния бромид/вилантерол, аклидиния бромид/формотерол.
Для лечения ХОБЛ используются также глюкокортикоиды - это класс лекарственных средств, обладающих противовоспалительными свойствами..
Ингаляционные глюкокортикоиды (ИГКС) могут быть использованы для длительного контроля симптомов в сочетании с бронходилататорами длительного действия,
- если симптомы болезни не контролируются полностью только применением бронходилататоров,
- если пациент страдает частыми обострениями
- если болезнь сочетается с бронхиальной астмой и/или с высоким содержанием эозинофилов крови (>300 клеток в микролитре крови).
Стоит помнить, что ИГКС не рекомендуют использовать в качестве стартовой (начальной) терапии.
Глюкокортикоиды, применяемые внутрь (в виде таблеток или вводимые при помощи капельницы), могут быть использованы для лечения обострений ХОБЛ (строго по назначению врача). Эти лекарства используются только ограниченное количество времени и только под контролем врача!
Рофлумиласт и теофиллин - дополнительные лекарства, которые могут быть назначены для лечения тяжелой ХОБЛ, выражающейся в наличии частых обострений, выраженных бронхообструктивных нарушениях, несмотря на проводимую комплексную терапию ингаляционными лекарствами.
- Поддерживающая терапия и хирургическое лечение
- Кислородотерапия: из-за развивающейся дыхательной недостаточности некоторые пациенты с тяжелой или прогрессирующей ХОБЛ могут иметь очень низкий уровень кислорода в крови (гипоксемия). Пациенты с выраженной гипоксемией могут быть подвержены длительной кислородной терапии, которая улучшает качеств и длительность жизни.
Для этих целей используются различные кислородные концентраторы, аппараты, предназначенные для неинвазивной вентиляции легких (например, CPAP). Режим работы аппарата подбирается лечащим врачом. Никогда кислородотерапия не должна сочетаться с курением: кислород взрывоопасен!
- Установка эндобронхиальных (трансбронхиальных) клапанов - небольших устройств, которые имплантируются в дыхательные пути с помощью бронхоскопа (эндоскопического аппарата, вводимого через рот или нос). Этот метод лечения относится к лечению эмфиземы легких - состояния, когда из-за воспалительных процессов в легких происходит «перераздувание» участков легочной ткани: воздух может проникнуть в легкие, но выдох по суженых бронхам становится очень затруднен.
Установленные эндобронхиальные клапаны позволяют воздуху выходить из пораженной области и не возвращаться туда. В результате более здоровые части легких способны выполнять большую часть продуктивной дыхательной деятельности.
- Хирургическое лечение - оперативные вмешательства по уменьшению объема легких или трансплантация легких.
- Операция по уменьшению объема легких включает удаление наиболее поврежденных участков легкого, что позволяет оставшемуся легкому «расширяться / расправляться» во время дыхательной деятельности более эффективно и функционировать максимально продуктивно.
- Трансплантация легких - единственный радикальный способ лечения эмфиземы. Для определения показаний к операции доктора обычной использует Индекс BODE, включающий оценку 4 параметров:
- Показания спирометрии (форсированный объем выдоха за первую секунду – ОФВ1).
- Пройденную дистанцию при 6-минутном тесте ходьбы.
- Степень одышки по шкале mMRC.
- Индекс массы тела.
Как жить с ХОБЛ?
Есть несколько вещей, которых должны придерживаться все пациенты с ХОБЛ, чтобы улучшить состояние своего здоровья и снизить риск развития осложнений.
- Отказ от курения: первая и самая важная часть любого плана лечения ХОБЛ заключается в том, чтобы бросить курить. Это необходимо независимо от того, как быстро прогрессирует болезнь. Прекращение курения замедляет прогрессирование ХОБЛ, независимо от того, как долго вы ею страдаете.
- Изучение правильной техники ингаляции: многие лекарства, используемые для лечения ХОБЛ, представлены в виде ингаляторов или требуют применения небулайзера. Только лечащий врач может определить, какой именно тип ингалятора и/или небулайзера необходим, и научить вас, как его верно использовать.
- Дыхательная гимнастика: доказано повышает толерантность к физической нагрузке, улучшает качество жизни и снижает частоту обострений ХОБЛ. Обязательно попросите врача о подборе комплекса упражнений, наиболее подходящих вам.
- Профилактика и своевременное лечение респираторных инфекций: любые бактериальные и или вирусные респираторные инфекции являются основной причиной обострения ХОБЛ.
Вопрос профилактики этих инфекций можно разрешить с помощью проведенной вакцинации. Прежде всего пациенты с ХОБЛ нуждаются в вакцинации против пневмококка и вируса гриппа!
Вопрос лечения респираторной инфекции зависит от ее причины. Если инфекция спровоцирована вирусом - врач подбирает один вид терапии (не включающий антибактериальную терапию), если причины обострения - бактерия, тогда доктор назначит антибиотики. Кроме того, если пациент страдает частыми обострениями (2 или более в год), несмотря на основное лечение заболевания, доктор может назначить длительную терапию антибиотиками класса макролиды (как правило, для этих целей используется Азитромицин).
- Питание: некоторые люди с прогрессирующей ХОБЛ не могут есть достаточно из-за своих симптомов (например, выраженная одышка или сильная общая слабость). Непреднамеренная потеря веса обычно происходит у людей с запущенной стадией заболевания легких. Старайтесь питаться полноценно, перед приемом пищи и после него старайтесь находиться в состоянии покоя. Помните, избыточный вес также может ухудшить симптомы ХОБЛ.
- Регулярный контроль состояния: регулярное посещение лечащего врача является важной частью успешного лечения ХОБЛ. Четких рекомендаций по частоте консультаций врача нет, это зависит, прежде всего, от состояния вашего здоровья.
Таким образом, несмотря на то, что ХОБЛ не является заболеванием, которое знают многие, эта патология безусловно заслуживает пристального внимания как со стороны пациентов, так и со стороны врачей. Тяжесть заболевания зависит от степени сужения бронхов, выраженности одышки и других симптомов болезни, а также частоты обострений в течение одного года, а лечение, как правило, является комплексным.
Фиброз легких

Патологический процесс разрастания в легких фиброзной (соединительной или рубцовой) ткани с постепенным замещением ею легочной альвеолярной ткани называют фиброзом. Процесс характеризуется постепенным снижением дыхательной функции вплоть до критического уровня. Ткань, образующая легкие, становится все менее эластичной и растяжимой. Уплотнение затрудняет газовый обмен: кислороду и углекислому газу становится сложнее проникать через стенки альвеол, способность легких к расширению постепенно теряется. В зависимости от локализации образования фиброзных участков и причин их появления зависит общее течение болезни.
Почему происходит разрастание рубцовой ткани
Часто причиной развития фиброза легких становится заболевание, поражающее легочную ткань:
- инфекционный воспалительный процесс (пневмония любого генеза, цитомегаловирусная инфекция, туберкулез, сифилис и т. д.);
- хроническое обструктивное воспалительное заболевание (бронхиальная астма и др.);
- профессиональное заболевание, связанное с попаданием в легкие частиц пыли или агрессивного газа;
- саркоидоз легких;
- аллергическое заболевание легких, связанное с вдыханием воздуха, содержащего частицы антигенов;
- васкулит – воспаление стенки легочных сосудов;
- системная аутоиммунная болезнь;
- восстановление организма после перенесенной хирургической операции на легких, протекающее с избыточным образованием фиброзной ткани;
- заболевание другого внутреннего органа или системы организма, связанное с образованием рубцовых тканей;
- лучевая терапия, проводимая для лечения онкозаболевания;
- длительный прием некоторых лекарственных препаратов;
- хроническая цитомегаловирусная инфекция.
В тех случаях, когда установить заболевание, вызвавшее рост соединительной ткани в легких, не удается, медики говорят об идиопатическом легочном фиброзе.
Как распознать заболевание
На ранней стадии процесс замещения легочной ткани рубцовыми образованиями заметить практически невозможно, поскольку этот процесс протекает бессимптомно и до определенного момента не доставляет пациенту дискомфорта. Характерные симптомы фиброза легких появляются после того, как процесс охватывает существенную часть легких, из-за чего становится заметным снижение дыхательной функции, выражающееся в:
- одышке, которая вначале возникает только после увеличения физической активности и постепенно становится хронической;
- кашле, который на начальной стадии возникает редко и остается сухим, а затем учащается, и к нему добавляется выделение мокроты;
- распирающих болях в грудной клетке, которые возникают из-за нарушения эластичности легких и увеличении их объема;
- цианозе (синюшности кожи) из-за хронического недостатка кислорода в тканях;
- появлении характерных утолщений на последних фалангах пальцев и изменении формы ногтевых пластин;
- утомляемости, связанной с недостаточным снабжением тканей кислородом;
- проблемах с деятельностью сердца и сосудов из-зав недостатка кислорода, поступающего в сердечную мышцу.
Перечисленные признаки могут говорить и о других, не менее серьезных заболеваниях, поэтому при их появлении необходимо обратиться к врачу и пройти обследование своего состояния.
У вас появились симптомы фиброза легких?Диагностические методы
Чтобы выявить легочный фиброз, врач назначает ряд исследований:
- флюорографию в качестве скринингового метода для быстрого выявления болезни; легких для уточнения диагноза; высокого разрешения, чтобы уточнить распространенность фиброзных изменений, характера и динамики процесса; на содержание кислорода и углекислоты;
- оксиметрию для определения количества кислорода в артериальной крови;
- спирометрию и определение диффузионной способности легких пациента;
- тест шестиминутной ходьбы для определения изменений, происходящих в организме при физической нагрузке.
При необходимости может быть проведена биопсия легочной ткани.
Современные методы лечения
В настоящее время не существует методов лечения фиброза легких, которые приводили бы к восстановлению легочной ткани в полном либо даже частичном объеме. Задачей врача становится определение причины, вызывающей разрастание соединительной ткани, и прекращение этого процесса. Определенные успехи в этом направлении уже достигнуты. В случаях, когда фиброз является следствием воспалительного либо аутоиммунного процесса, терапия устраняет воспалительный процесс, и разрастание фиброзной ткани прекращается.
В целом, лечение фиброза включает:
- прекращение действия факторов, провоцирующих рост рубцовой ткани – смену рода деятельности или рабочего места, чтобы исключить вредоносное воздействие пыли;
- лечение инфекционного или аутоиммунного легочного заболевания;
- подавление фиброзных разрастаний при помощи специальных медикаментов – глюкокортикоидов и цитостатиков;
- регулярную дыхательную гимнастику для улучшение дыхательной функции;
- заместительную кислородотерапию в медицинском учреждении либо в домашних условиях.
При сильном поражении легочной ткани пациенту в молодом возрасте назначают трансплантацию легких либо хирургическое удаление очага разрастания фиброзной ткани.
В специальном питании при фиброзе легких нет необходимости. Рацион больного должен быть здоровым и разнообразным, желательно с повышенным содержанием белковых продуктов. Рекомендовано деление суточного количества пищи на небольшие порции, употребляемые через небольшие промежутки времени. Категорически запрещено курение, в том числе пассивное. Пациенту необходимо избегать стрессов и освоить приемы, улучшающие дыхательную функцию.
Часто задаваемые вопросы
Чем опасен фиброз легких для человека?
Разрастание фиброзной ткани приводит к уменьшению рабочего объема легких и снижению количества воздуха, поступающего в организм при вдохе. Человеку недостает кислорода, он начинает задыхаться при ходьбе, а впоследствии и в спокойном состоянии. Легочная недостаточность приводит к развитию легочной гипертензии, эмфиземе легких, кровотечению, пневмотораксу, разрыву легкого. Существенно повышается риск перерождения легочной ткани в злокачественную опухоль.
Как остановить фиброз легких народными средствами?
Рецепты народной медицины во многих случаях превосходно дополняют основной курс лечения фиброза, однако использовать их можно лишь после консультации с лечащим врачом. Среди наиболее популярных средств – отвар анисовых семян (столовую ложку семян заливают стаканом кипятка) и чай из смеси измельченных ягод шиповника с корнем девясила.
Как понять, что у тебя фиброз легких?
Если вы постоянно ощущаете одышку, нехватку воздуха и дискомфорт в груди, необходимо обратиться к пульмонологу (врачу, специализирующемуся в лечении болезней легких) или вашему участковому терапевту, который направит вас на консультацию к специалисту. Диагностировать фиброз можно лишь после проведения рентгеновского исследования.
Бронхит у взрослых: симптомы, причины, лечение
Функция бронхов в организме человека – это транспортировка насыщенного кислородом воздуха к альвеолам для осуществления газообмена. При заболеваниях органов дыхания этот процесс нарушается. Обратный вывод углекислого газа также осуществляется через бронхи. При появлении в них воспалительного процесса появляется кашель. Бронхит – заболевание нижних дыхательных путей преимущественно инфекционного характера. Часто возникает на фоне ОРВИ или простуды. При своевременном лечении риск осложнений минимальный.
Симптомы и признаки бронхита
Бронхит у взрослых бывает двух типов: острый и хронический, катаральный и гнойный, обструктивный и необструктивный. Объединяет все формы заболевания один основной симптом – кашель. В первые 2-3 дня он навязчивый, сухой или с незначительным выделением мокроты. Спустя несколько дней бронхит симптомы начинает трансформировать. Отделение мокроты происходит более интенсивно. Продуктивный кашель – более точное определение этого процесса. Мокрота преимущественно беловато-серого и прозрачного цвета, но при присоединении бактериальной инфекции может быть желтовато-зеленой. Бронхит симптомы у взрослых имеет такие:
- общая интоксикация организма (слабость, сонливость, потеря аппетита);
- невысокая температура (37-38°C);
- боли в груди.
Особенности симптоматики при разных формах заболевания
Острый бронхит у взрослых сопровождается не только кашлем. Заболевание может возникнуть в виде осложнения гриппа. Температура при бронхите такого типа может подняться до 40°C. К симптомам присоединяется жесткое дыхание и хрипы, одышка при тяжелом состоянии, озноб. Хронический бронхит имеет скудное отделение слизисто-гнойной или просто слизистой мокроты. Из общего числа диагнозов острая форма заболевания диагностируется в 72% случаев. На обострение хронической стадии приходится лишь 15%.
У вас появились симптомы бронхита?Причины возникновения и развития
Статистика свидетельствует, что бронхит у взрослых возникает в 80-90% из-за инфекционной природы происхождения. Крайне редко бронхит легких может развиваться как самостоятельное заболевание. Типичными причинами возникновения и развития заболевания являются:
- бактерии (пневмококки, стафилококки, стрептококки);
- вирусы (парагрипп, аденовирусы и др.);
- инфекции носоглотки (синуситы, аденоидиты, тонзиллиты);
- аллергическая предрасположенность;
- частые переохлаждения организма;
- застойные явления в легких;
- загрязненный воздух и курение.
Пути заражения
Острый бронхит возникает на фоне инфекционных вирусных и бактериальных заболеваний. И именно эта форма болезни заразна для здоровых людей с классическим воздушно-капельным способом передачи. Это происходит в процессе кашля, чихания, разговора с больным. Острый бронхит можно предотвратить только ограничением контакта с кашляющими людьми. Не рекомендуется пользоваться одной посудой и полотенцами с больным человеком. Незаразным может быть только кашель аллергической природы происхождения.
Факторы риска заболевания
Бронхит развивается на фоне провоцирующих факторов. Из этого вытекают и группы рисков. В ней находятся люди, работающие на вредном производстве, где приходится контактировать с пылью, вредными токсическими парами и в целом с загрязненным воздухом. В группе риска находятся люди после 50 лет. Проявляет бронхит симптомы в виде частых рецидивов у людей с никотиновой и алкогольной зависимостью. В группе риска находятся также люди с низким иммунитетом. Когда в организм попадают вирусы и микробы, просто не хватает ресурсов для их подавления.
Перечень основных осложнений
Признаки бронхита дают понять, что затягивать с лечением нельзя. Осложнение в виде затянувшейся болезни приводит к хроническому ее состоянию. Предстоит борьба с мучительным кашлем неделями. Пускать на самотек хронический бронхит нельзя, его также нужно лечить. Обструктивный бронхит или острый провоцируют ряд осложнений, которые требуют особого внимания. Возникнут ли они – зависит от иммунитета, своевременности терапии и соблюдения медицинских рекомендаций. В группу осложнений входят:
- пневмония;
- кистозный фиброз;
- астма и бронхоэктазия;
- нарушение сердечного ритма;
- хроническая обструктивная болезнь легких.
Когда следует обратиться к врачу
Бронхит симптомы и лечение у взрослых требуют врачебного контроля. Кашель – первая причина, почему надо записаться на прием к доктору. Диагностикой и лечением занимается пульмонолог в АО «Медицина» (клиника академика Ройтберга) в центре Москвы. Кашель первые 2-3 дня может быть просто сухим, постепенно становясь продуктивным. Если к этому присоединяется плохое самочувствие в виде слабости и сонливости, затягивать с визитом на консультацию нельзя. Примерно в 5% случаев присоединяется вторичная инфекция. Обструктивный бронхит отличается от острого по патогенезу, этиологии и терапии. Самостоятельное лечение может привести к тяжелым осложнениям.Подготовка к посещению
Лечит бронхит врач со специализацией пульмонолог. Специальной подготовки посещение не требует.
Диагностика бронхита у взрослых
Как вылечить бронхит – вопрос, на который доктор сможет ответить после проведения диагностики. Терапия зависит от вида заболевания. В АО «Медицина» (клиника академика Ройтберга) в ЦАО есть все необходимое для проведения комплексного обследования пациентов – от современного оборудования до собственной лаборатории. Для постановки диагноза доктор собирает анамнез, выслушивает жалобы и проводит осмотр. В систему диагностики входят:
- прослушка бронхов, рентген, КТ; ;
- посев мокроты на микрофлору;
- спирография.
Лечение заболевания у взрослых
Бронхит лечение у взрослых отличается от терапии у детей. Важно соблюдение постельного или полупостельного режима. Как лечить бронхит – это зависит от фактора болезни (вирусы, бактерии), формы и сложности его протекания. Назначают симптоматические лекарства для облегчения кашлевого рефлекса. При необходимости назначаются муколитические и отхаркивающие средства. Такое лекарство от бронхита с учетом воздействия назначать должен только врач. В противном случае можно навредить здоровью. При развитии болезни на основе бактериального фактора антибиотики при бронхите у взрослых – обязательная мера. Выбор лекарства осуществляют после анализов, показывающих тип атипичных микроорганизмов. Ингаляции при бронхите с глюкокортикоидами, бета-агонистами, специфическими противовоспалительными средствами – эффективный способ для облегчения состояния больного.
Что надо знать про антибиотики
Как лечить бронхит – вопрос, ответ на который зависит от диагноза. Антибиотики действительны не во всех случаях. Острый бронхит практически всегда имеет вирусную природу. В этом случае их назначение не имеет смысла. При обструктивной форме заболевания антибиотики нужны, как и при затяжном периоде болезни. Выбрать терапию поможет серологический анализ крови на антитела и посев мокроты. Без этих исследований антибиотики не назначают.
Домашние средства лечения
Мифы и опасные заблуждения в лечении бронхита
Бронхит встречается часто, поэтому его легко вылечить. Кашель пройдет сам по себе и не стоит прикладывать усилий для выздоровления. Такие мифы чреваты серьезными осложнениями. Болезнь с острой стадии может перейти в хроническую, может стать причиной нарушения дыхания. Бронхит лечение требует в обязательном порядке. Есть заблуждение относительно кашля. Многие думает, что человек с таким симптомом болен бронхитом. Не совсем правильное мнение. Не каждый кашель является показателем наличия этой болезни. Возможно, у человека астма, аллергия или пневмония, просто ОРВИ. Антибиотики при бронхите всегда спасут и помогут – абсолютное заблуждение. Если причиной всему вирусы, то их пить бесполезно.
Профилактика: методы и советы
Хронический бронхит симптомы и лечение – тема, которой можно избежать на повестке дня. Методы профилактики основаны на повышении иммунитета, способности бороться с вирусами и бактериями. Нужно закаляться, стараться не переохлаждаться, соблюдать правила гигиены. Чаще мойте руки с мылом в течение дня, регулярно проветривайте помещения. При насморке вместо многоразового платка рекомендуется использовать одноразовые салфетки. И самый главный способ профилактики – своевременно посещать доктора при появлении симптомов болезни. Хронический бронхит лечение требует или обструктивный – не суть важно, потому что в терапии нуждается любой недуг.
Как записаться к пульмонологу
Боль при кашле
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль при кашле: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Боль при кашле чаще всего сопряжена с заболеваниями органов дыхания и локализуется в грудной клетке.
Дыхательная система состоит из верхних дыхательных путей (полости носа, гортани) и нижних дыхательных путей (трахеи, бронхов и легких). Воздух, проходя по дыхательным путям, очищается, согревается, увлажняется. В конце самых мелких бронхов (бронхиол) расположены альвеолярные ходы и альвеолярные мешочки, в которых происходит газообмен. Дыхательные бронхиолы, альвеолярные ходы и альвеолярные мешочки с альвеолами составляют альвеолярное дерево, или дыхательную паренхиму легкого. Перечисленные структуры, происходящие из одной конечной бронхиолы, образуют функционально-анатомическую единицу - ацинус. Альвеолярные ходы и мешочки, относящиеся к одной дыхательной бронхиоле, составляют первичную дольку (в каждом ацинусе их около 16). Число ацинусов в обоих легких достигает 30 000, а альвеол - 300-350 млн. Из ацинусов слагаются дольки, из долек — сегменты, из сегментов — доли, а из долей — целое легкое.
Каждое легкое заключено в двойную оболочку – два листка плевры, между которыми находится герметичная плевральная полость, заполненная очень малым количеством жидкости.
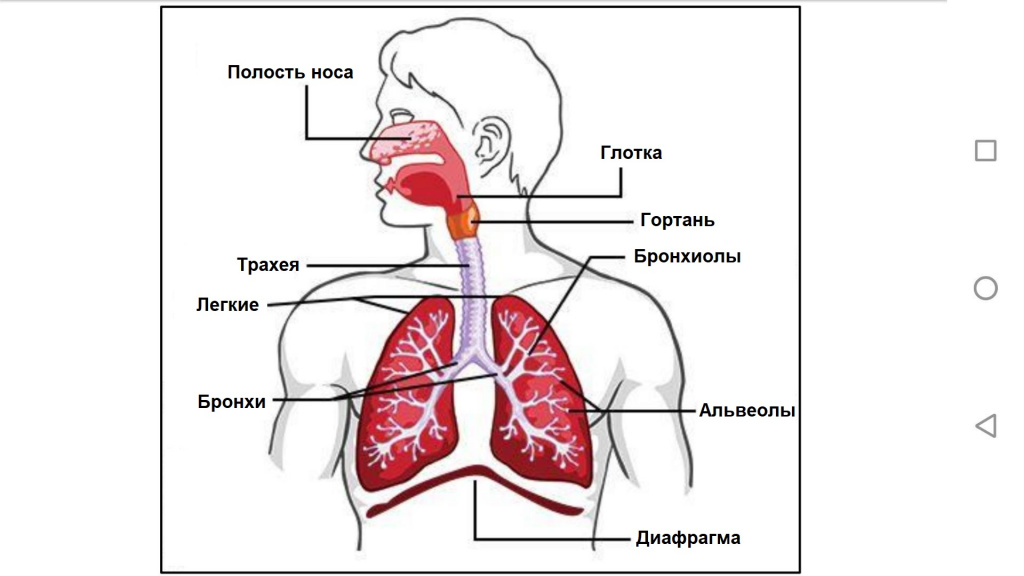
Разновидности боли при кашле
Боль при кашле может быть сильной или слабой интенсивности, острой или тупой, ограниченной или разлитой. Локализация боли зависит от причины возникновения кашля и от пораженного органа. Она может ощущаться в горле, за грудиной, внутри груди, под ребрами, в спине, животе, отдавать в голову. Кашель и боль могут быть как симптомами одного и того же заболевания, так и независимыми друг от друга.
Возможные причины боли при кашле
Выделяют следующие причины боли при кашле:
- перенапряжение дыхательных мышц, участвующих в осуществлении кашля;
- заболевания органов дыхательной системы;
- заболевания сердца;
- травмы и болезни костей, мышц и нервов грудной клетки;
- заболевания органов пищеварительной системы;
- заболевания почек и др.
При заболеваниях, сопровождающихся постоянным мучительным кашлем, перенапрягаются межреберные мышцы и диафрагма, что проявляется тупой, разлитой мышечной болью.
При воспалении слизистой оболочки трахеи (при трахеите) возникает сухой, громкий, надсадный, грубый кашель, для которого характерны жжение и боль за грудиной.
Выраженность боли уменьшается, когда сухой кашель переходит во влажный. Трахеит чаще бывает инфекционным, вызванным вирусами или бактериями.У пациентов ухудшается общее самочувствие, поднимается температура тела.
При воспалении легких (пневмонии) отмечается глубокий кашель с отделением мокроты, появляется боль в грудной клетке в проекции воспаленного участка легкого.
Боль усиливается при кашле и глубоком вдохе из-за движения листков плевры, а уменьшается, если пациент лежит на стороне пораженного легкого.Воспаление легких может быть первичным, в этом случае заболевание начинается остро - с озноба, слабости, повышения температуры тела до 38–39°С, сопровождается кашлем и затруднением дыхания, чаще протекает по типу крупозного поражения, то есть воспалительный процесс захватывает целую долю с вовлечением большого участка плевры. А бывает вторичным, когда воспаление переходит с бронхов на легочную ткань. Возникает очаг бронхопневмонии, но и в этом случае может воспалиться плевра, с той лишь разницей, что размер поражения гораздо меньше. Вызвать пневмонию могут бактерии, вирусы, грибки, паразиты.
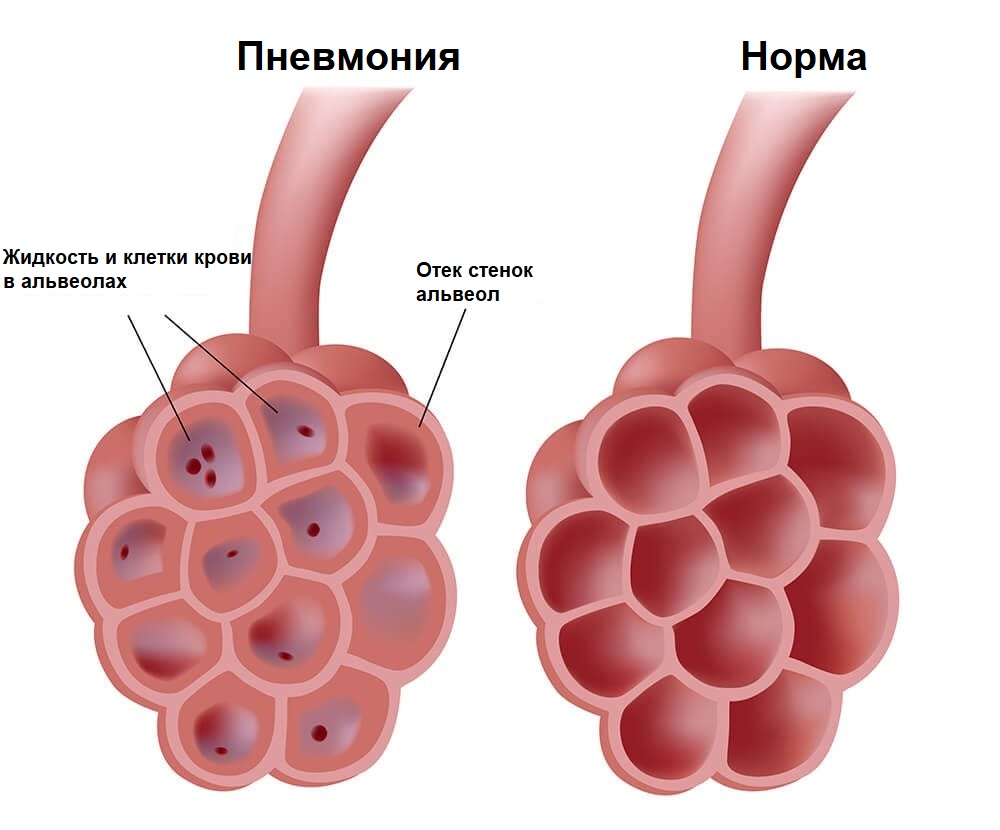
Плеврит (воспаление листков плевры) может быть инфекционным и неинфекционным. Инфекционный плеврит возникает при пневмонии, абсцессе легкого, бронхоэктатической болезни (расширении и деформации бронхов с развитием хронического гнойного воспаления), туберкулезе, абсцессе под диафрагмой, воспалении околопочечной жировой ткани, воспалении поджелудочной железы. Неинфекционный плеврит обусловлен системными заболеваниями соединительной ткани (ревматоидным артритом, системной красной волчанкой и др.), распространением опухолевых клеток на плевру, снижением насосной функции сердца (например, при инфаркте миокарда, тромбоэмболии легочной артерии), травмами грудной клетки (закрытым перелом ребер) и т.д. Плеврит может быть сухим, в этом случае уменьшается количество жидкости в плевральной полости, воспаленные листки плевры не скользят, а трутся друг о друга при дыхании, что провоцирует очень болезненный рефлекторный кашель, усиливающийся при вдохе. Плеврит бывает экссудативным, когда из-за воспалительного процесса выделяется жидкость и накапливается в полости плевры. В период накопления жидкости клиническая картина схожа с сухим плевритом, далее жидкость раздвигает листки плевры, боль становится слабее, но при этом, из-за сдавления легкого, возникает одышка.

При гастроэзофагеальной рефлюксной болезни из-за заброса кислого желудочного содержимого в пищевод воспаляется его слизистая оболочка, наблюдается изжога, отрыжка кислым, боль, жжение за грудиной и кашель, усиливающий боль.
Легочная ткань не имеет болевых рецепторов, поэтому при раке легкого боль появляется тогда, когда опухолевые клетки прорастают в окружающие ткани - плевру, трахею, бронхи и т.д. В этом случае пациента беспокоит мучительный кашель, нередко с кровью. Ухудшается общее самочувствие, беспокоит слабость, похудение без видимых на то причин.Аналогичная ситуация возникает, если метастазы из других органов попадают в легкие, это может быть при раке молочной железы, желудка, пищевода, прямой кишки, кожи (меланоме), почек, печени и др.
Перикардит (воспаление оболочки сердца), по аналогии с плевритом, бывает сухим и выпотным. Вызвать его могут заболевания сердца (инфаркт миокарда, воспаление сердечной мышцы и др.), различные инфекции, системные заболевания соединительной ткани, травмы сердца, опухоли и т.д. Сухой перикардит сопровождается постепенно нарастающей тупой, давящей болью за грудиной, отдающей в шею, левую лопатку. При этом появляется учащенное сердцебиение, одышка, сухой кашель, который усиливает боль. По мере накопления жидкости между листками перикарда состояние ухудшается из-за сдавления сердца.
Межреберная невралгия возникает при сдавлении межреберного нерва на уровне выхода из позвоночника или по его ходу. Проявляется острой, ноющей болью, усиливающейся во время глубокого вдоха и кашля.Кашель увеличивает давление в брюшной полости и области таза, поэтому при воспалительных заболеваниях желудочно-кишечного тракта (например, аппендиците), органов малого таза (например, воспалении яичников), грыжах (белой линии живота, пупочной, паховой) кашель может спровоцировать или усилить уже имеющуюся боль.
Головной и спинной мозг омывается ликвором, его колебания при кашле увеличивают внутричерепное давление, возникает головная боль. Этот процесс может носить естественно-закономерный характер, а может скрывать серьезные заболевания: объемные образования в полости черепа, аномалии сосудов, препятствующие движению ликвора.
К каким врачам обращаться?
Прежде всего следует обратиться к терапевту или врачу общей практики, а он, если нужно, направит на консультацию к узкому специалисту ( гастроэнтерологу , неврологу , кардиологу и др.).
Диагностика и обследования в случае боли при кашле
Для выявления причин, вызывающих боль при кашле, врач собирает анамнез, проводит тщательный осмотр пациента и назначает дополнительные лабораторные и инструментальные исследования.
-
Клинический анализ крови с развернутой лейкоцитарной формулой.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Жжение за грудиной
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Жжение за грудиной: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Жжение за грудиной – это симптом, характерный для многих заболеваний, – так описывают свои ощущения пациенты с патологиями сердечно-сосудистой системы, позвоночника, органов желудочно-кишечного тракта, дыхательной системы, при невралгиях и панических атаках.
В ряде случаев этот симптом не представляет опасности, однако некоторые патологические состояния требуют незамедлительного обращения за врачебной помощью.
Разновидности жжения за грудиной
Общепринятой классификации жжения за грудиной не существует. Когда пациентов спрашивают об их ощущениях, они говорят о давящей, тянущей, колющей, жгучей, опоясывающей боли.
Возможные причины жжения за грудиной
Жжение в области грудины, чувство распирания и тяжести, особенно у людей старшего возраста, могут быть симптомом серьезных кардиологических проблем, причем все они в равной степени требуют обращения за медицинской помощью.
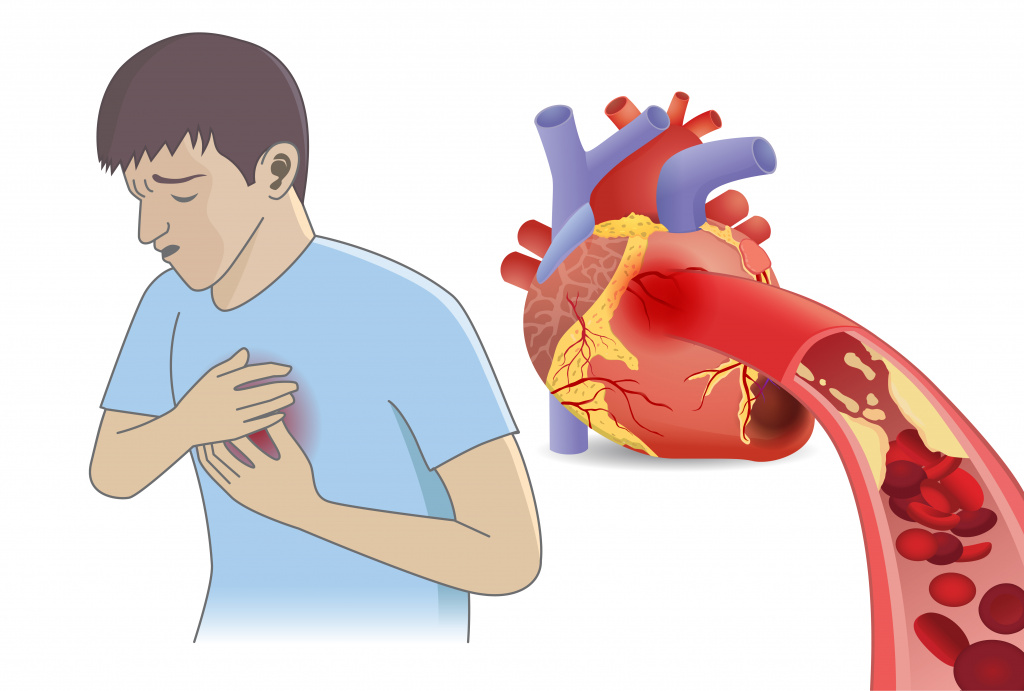
При заболеваниях желудочно-кишечного тракта жжение, как правило, разлитое, нередко отдающее в спину. У многих пациентов оно возникает во время или после приема пищи.
Нарушение работы костно-мышечного аппарата нередко приводит к неприятным ощущениям в грудной клетке. Жжение усиливается на вдохе или выдохе, изменяется при смене положения тела.
Остеохондроз грудного отдела позвоночника может вызывать онемение рук, снижение их чувствительности.Неврозы, панические атаки часто сопровождаются чувством жжения за грудиной.
При нарушении нейроэндокринной регуляции внутренних органов пациенты жалуются на жжение за грудиной. Причиной может стать как недостаточная зрелость систем организма в подростковом возрасте, так и перенесенные инфекционные болезни, стресс, вредные привычки, переутомление. Непосредственно к появлению неприятных ощущений в области сердца приводит кратковременный спазм сосудов. Приступы проходят в покое, сопровождаются слабостью, учащенным сердцебиением, похолоданием рук из-за ухудшения кровотока.
Заболевания, приводящие к жжению за грудиной
Сердечно-сосудистые патологии:
- Стенокардия. Нарушение кровообращения в сосудах сердца вследствие атеросклероза приводит к ухудшению питания сердечной мышцы. При физических нагрузках, волнении сердцу требуется больше кислорода - если его не хватает, то первым сигналом будут неприятные ощущения в области грудной клетки. Жжение, ощущение сдавливания, покалывание могут отдавать (иррадиировать) в левую руку, под лопатку, редко в нижнюю челюсть, продолжаясь не более 15 минут и проходя в покое и после приема нитроглицерина.
- Инфаркт миокарда. При инфаркте происходит резкое нарушение кровоснабжения сердечной мышцы вследствие закупорки тромботическими массами большей части просвета сосуда, питающего сердца. Чаще всего возникает интенсивный болевой синдром, однако может присутствовать и сильное жжение в грудной клетке. Приступ длится долго, не купируется нитроглицерином, не проходит в покое, сопровождается одышкой, резкой слабостью, снижением зрения.
Кроме того, к заболеваниям, для которых характерно жжение за грудиной, относятся межреберная невралгия, остеохондроз, межреберный миозит, вегето-сосудистая дистония.
К каким врачам обращаться при возникновении жжения за грудиной
Если жжение за грудиной сопровождается резким ухудшением состояния, слабостью, нарастанием болевого синдрома, появлением одышки, кашля, головокружения, необходимо немедленно вызвать скорую помощь.В остальных случаях также не стоит откладывать визит к врачу. Поскольку у этого симптома причин много, целесообразно сначала обратиться к врачу-терапевту . Он назначит обследования и при необходимости направит к другим специалистам: врачу-кардиологу; гастроэнтерологу; пульмонологу; неврологу.
Диагностика и обследования при жжении за грудиной
Постановка диагноза начинается с тщательного сбора анамнеза с учетом всех жалоб пациента и с физикального осмотра.
Чтобы исключить сердечно-сосудистую патологию, в первую очередь выполняют рентгенографию грудной клетки или КТ органов грудной клетки и средостения, а также электрокардиографическое исследование (ЭКГ) или эхокардиографию (ЭхоКГ).
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Читайте также:

