Что делать когда пекут руки
Обновлено: 18.05.2024
Жжение в груди
Жжение в груди развивается при гастроэнтерологических (ГЭРБ, ахалазия кардии), кардиологических (стенокардия, инфаркт миокарда), пульмонологических заболеваниях (бронхит, плеврит, легочное кровотечение). Симптом встречается при межреберной невралгии, а также как компонент панической атаки. Для выяснения причины жжения в груди назначают анализы (гемограмму, биохимию крови, миокардиальные маркеры), инструментальные методы — ЭКГ и ЭхоКГ, рентгенографию и КТ ОГК, эндоскопическую визуализацию пищевода. Купирование жгучих болей включает антациды, антисекреторные препараты, нитровазодилататоры, антиангинальные лекарства.
Причины жжения в груди
Пищевые погрешности
Симптом часто наблюдается при изжоге, которая вызвана приемом жареной, острой или копченой пищи, употреблением большого количества газированных напитков, крепкого кофе или чая. Жжение в груди возникает спустя 15-20 минут после завершения трапезы. Неприятные ощущения обычно локализованы за грудиной, они распространяются от мечевидного отростка до горла. Изжоге сопутствуют неприятный привкус во рту, кислая отрыжка. Симптоматика исчезает самостоятельно спустя 30-60 минут.
Заболевания пищевода
Эзофагеальная патология является самым частым фактором развития жжения в груди. Признак проявляется при забросе кислого желудочного содержимого в пищевод, что сопровождается повреждением слизистого слоя. Пациенты сообщают, что мучительный симптом появляется после еды, усиливается в лежачем положении, при наклоне туловища вперед. Жжение наиболее интенсивно ощущается за грудиной.
Подобная клиническая картина характерна для ГЭРБ. Кроме указанных признаков, больные жалуются на отрыжку воздухом или кислым, тошноту, неприятный запах изо рта. Жжение в грудной клетке наблюдается и при ахалазии кардии. В таких случаях помимо типичных признаков отмечается симптом «мокрой подушки» — во сне происходит регургитация содержимого желудка.
Изредка жжение является признаком варикозного расширения пищеводных вен. В начале болезни симптоматика соответствует эзофагиту: жгучие ощущения за грудиной, возникающие по окончании еды, тошнота и рвота, ухудшение самочувствия при наклонах и в положении лежа. После физической нагрузки или переедания жгучие боли в груди усиливаются, на их фоне часто открывается кровотечение из патологически измененных вен. Отмечаются рвота кровью, слабость и бледность, нарушения сознания.
Диафрагмальная грыжа
Для грыжи пищеводного отверстия диафрагмы характерно жжение в загрудинной области, которое распространяется по ходу пищевода и отдает в межлопаточную область. Дискомфорт начинается внезапно. Обычно ему предшествуют приступ кашля, натуживание, физическая нагрузка. Интенсивность симптома уменьшается после отрыжки. рвоты. При ущемлении грыжевого мешка появляется постоянная жгучая боль в груди, которая сочетается с одышкой, снижением АД, тахикардией.

Ишемическая болезнь сердца
У людей среднего и пожилого возраста жжение в груди, как правило, вызвано кардиологической патологией. Жгучие боли с левой стороны и за грудиной возникают при приступе стенокардии. Симптом провоцируется эмоциональным потрясением, быстрой ходьбой. При начале пароксизма человек останавливается, садится, занимает максимально неподвижное положение. Чтобы купировать жжение, используют нитроглицерин, который устраняет дискомфорт в груди за 5-10 минут.
Сильные жгучие боли, которые длятся 20 минут и более, указывают на развитие острого коронарного синдрома — инфаркта миокарда или нестабильной стенокардии. В таком случае жжение разливается по загрудинной области, иррадиирует в лопатку, левую руку и ключицу, сочетается с учащенным сердцебиением, падением АД, холодным потом. Больные ощущают головокружение и предобморочное состояние, зачастую испытывают панический страх смерти.
Заболевания органов дыхания
Болезни бронхолегочной системы также проявляются жгучей болью в груди. Для них более характерны односторонние дискомфортные ощущения, которые соответствуют локализации патологического процесса. Жжение возникает на фоне синдрома интоксикации: повышения температуры тела, ломоты в теле, головной боли. Основные респираторные причины появления неприятного чувства в груди:
- Бронхит. При воспалении бронхов жжение чаще располагается посередине грудной клетки, сопровождается саднением за грудиной. Дискомфорт ощутимо усиливается при кашле. Жгучие боли сохраняются около 10-14 дней, ослабевают по мере урежения частоты кашлевых приступов.
- Плеврит. Интенсивное жжение в одной половине груди типично для фибринозного воспаления плевры. Мучительные симптомы усугубляются при наклонах туловища в противоположную сторону, при глубоких вдохах, смехе или кашле. Для облегчения болей человек ложится на бок и старается не двигаться.
- Кровохаркание. Патология проявляется мучительным пароксизмом кашля с развитием сильного жжения в груди. В мокроте заметны примеси крови — от нескольких прожилок до многочисленных сгустков, свидетельствующих о легочном кровотечении.
Межреберная невралгия
При поражении нервов больной ощущает приступы жжения, которые локализованы с одной стороны груди. Дискомфортные ощущения начинаются одномоментно либо волнообразно распространяются вдоль межреберных промежутков от позвоночника к грудине. Жгучие боли очень сильные, они вынуждают человека замереть и задержать дыхание, чтобы не усугублять дискомфорт. Пароксизм заканчивается спустя 3-5 минут.
Паническое расстройство
Во время приступа пациенты часто испытывают мучительное жжение по всей грудной клетке, которое сопровождается чувством нехватки воздуха, невозможностью глотания. Неприятный симптом дополняется тахикардией, перебоями в работе сердца, ознобом или чувством жара. Среди психических проявлений преобладает неконтролируемый страх, тревожность. Паническая атака в среднем длится до 10 минут.
Диагностика
Первичное обследование больного проводит терапевт, который ставит предположительный диагноз и направляет к профильному врачу: пульмонологу, гастроэнтерологу, кардиологу. При физикальном обследовании специалист выслушивает сердце и легкие для обнаружения типичных аускультативных изменений, пальпирует живот, чтобы выявить гастроэнтерологическую патологию. Для установления причин жжения в груди используются:
- ЭКГ. Жгучие боли за грудиной — показание к немедленной регистрации кардиограммы. ЭКГ фиксирует признаки ишемии или некроза миокарда, нарушения сердечного ритма и проводимости. При наличии патологических отклонений выполняют ЭхоКГ, чтобы осмотреть анатомическую структуру и сократимость миокарда, оценить сердечный выброс.
- Рентгенография. Рентгенограмма ОГК применяется в качестве скринингового метода и позволяет обнаружить признаки кардиологических или пульмонологических болезней, проявляющихся жжением в груди. На снимке можно увидеть инфильтрацию или распад легочной ткани, симптомы плеврита, изменение конфигурации или размеров тени сердца. Для уточнения диагноза проводится КТ органов грудной клетки.
- ЭФГДС. Жжение в груди, сочетающееся с нарушениями пищеварения, требует эндоскопической диагностики. При осмотре пищевода врач обращает внимание на цвет слизистой оболочки, ее целостность, наличие эрозий или язв. При ЭФГДС изучают состояние желудка и 12-перстной кишки, чтобы исключить гиперацидные состояния.
- Неврологический осмотр. При обследовании оценивают симметричность и выраженность основных рефлексов, проверяют мышечный тонус, изучает вегетативный статус пациента. Из инструментальных методов рекомендована электронейромиография. Если приступ напоминает паническую атаку, требуется консультация специалиста в сфере психиатрии.
- Анализы крови. В гемограмме обнаруживают лейкоцитоз при воспалительных процессах, снижение эритроцитов и гемоглобина — при кровохаркании. Чтобы быстро диагностировать инфаркт, определяют уровень миокардиальных маркеров. В биохимическом анализе крови смотрят на соотношение плазменных белков, количество острофазовых показателей.

Лечение
Помощь до постановки диагноза
Жжение и изжогу, которые обусловлены погрешностями в диете, легко предотвратить: придерживаться рационального питания, не ложиться сразу после приема пищи, избегать тугих поясов и одежды, сдавливающей живот. Больные с ранее диагностированной ГЭРБ для купирования симптома могут принять назначенные врачом антисекреторные и антацидные средства. Для быстрой помощи при коронарогенном жжении за грудиной применяются нитровазодилататоры.
Консервативная терапия
Лечение жжения в груди подбирается дифференцировано, с учетом основного заболевания, провоцирующего изнуряющий симптом. Большинство патологий требуют терапии в амбулаторных условиях, но при подозрении на острый коронарный синдром или при легочном кровотечении требуется госпитализация пациента. Лечебные схемы включают препараты разных фармакологических групп:
- Антисекреторные средства. Медикаменты из категории Н2-гистаминоблокаторов, ингибиторов протонной помпы эффективно справляются с жжением, вызванным ГЭРБ. Лекарства снижают кислотность в желудке, способствуют заживлению воспалений и эрозий пищевода, предотвращают обострения болезни.
- Антиангинальные препараты. Для уменьшения ишемии миокарда и снижения риска ИМ применяют бета-адреноблокаторы, антагонисты кальция, миотропные спазмолитики. Они увеличивают доставку кислорода к сердечной мышце, расширяют коронарные сосуды, повышают устойчивость органа к гипоксии.
- Антибиотики. Препараты используются при инфекционном поражении дыхательных органов. Их подбирают эмпирическим путем и корректируют после получения результатов антибиотикограммы. При плеврите показано целенаправленное внутриплевральное введение антибактериальных средств.
- Антиконвульсанты. Представители этой группы назначаются для терапии устойчивых форм невралгий, которые не снимаются обычными анальгетиками и противовоспалительными средствами. При необходимости терапию жжения в груди неврологического происхождения дополняют антидепрессантами, транквилизаторами.
При панических атаках необходима квалифицированная психиатрическая помощь. Пациентам рассказывают о специальных приемах для контроля пароксизмов. Для формирования конструктивных и положительных паттернов мышления рекомендованы методики когнитивно-поведенческой терапии. Иногда лечение дополняют психоанализом, групповой или семейной психотерапией.
Хирургическое лечение
Вмешательство абдоминальных хирургов необходимо при осложненном течении диафрагмальной грыжи. Применяют операцию по ушиванию и пластике грыжевых ворот, методики гастропексии и фундопликации. Для достижения стойкой ремиссии больным с ахалазией кардии проводится эзофагокардиомиотомия с последующей пластикой. При гиперацидности, рефрактерной к медикаментозной терапии, назначается селективная проксимальная ваготомия.
При остром коронарном синдроме может потребоваться реваскуляризация миокарда с помощью малоинвазивной эндоваскулярной ангиопластики или коронарного шунтирования. При кровотечении из варикозных вен пищевода производится экстренное эндоскопическое клипирование или электрокоагуляция пораженного сосуда. В случае массивного легочного кровотечения удаляется пораженный сегмент или доля легкого.
Боль в руке
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в руке: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Болью могут сопровождаться различные патологические процессы верхних конечностей - травмы, дегенеративные и воспалительные поражения, неврологические синдромы. Боль в руке может быть одним из симптомов заболеваний сердечно-сосудистой, дыхательной и пищеварительной систем организма.
Разновидности боли в руке
Разнообразие болевых синдромов определяется не только сложностью строения верхних конечностей, но и многообразием функциональных нагрузок. По своему характеру боль может быть тянущей, простреливающей, ломящей. Она может беспокоить при нагрузке на руку, а может возникать ночью и нарушать сон. Кроме того, возможна иррадиация (отдача) боли в руку при инфаркте миокарда, стенокардии, коликах, холецистите, язве желудка.
Возможные причины боли в руке
Боль в руке может носить физиологический характер и быть вызвана мышечной усталостью после сильных или непривычных нагрузок.
Возникает она из-за накопления в мышечной ткани продуктов анаэробного метаболизма (лактата) и проходит в течение двух-трех дней.После значительной физической нагрузки, превышающей порог выносливости мышц, могут возникать отставленные боли (через 1–2 дня после физической нагрузки). Специалисты считают, что они вызваны повреждением мышечных клеток, их мембран, соединений между микрофибриллами. Такие боли обычно бывают продолжительными.
Травмы – ушибы, переломы, растяжения сухожилий, разрывы мышц – характеризуются резким началом боли и ее интенсивностью. Ушибы и переломы сопровождаются сильной болью, отеком, кровоизлиянием из мелких или крупных сосудов.
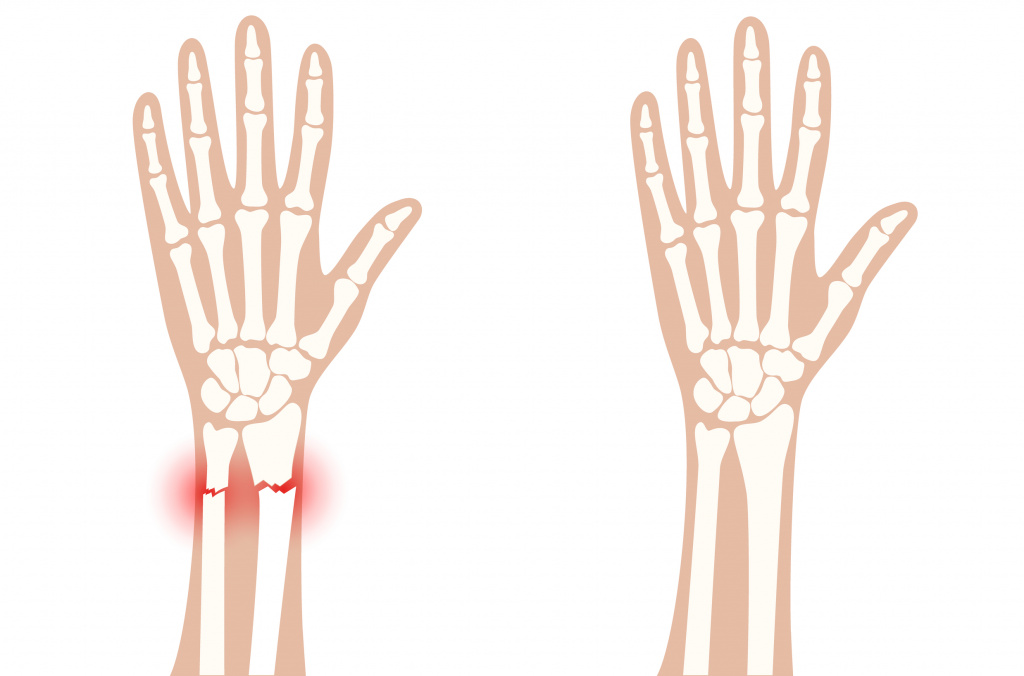
Растяжение связок происходит при резком движении в суставе, поднятии значительных тяжестей, падении с упором на руку и характеризуется различной степенью повреждения волокон соединительной ткани. Такая травма сопровождается сильной болью, отеком и ограничением подвижности в суставе. Часто растяжение происходит в области лучезапястного и локтевого суставов после сильной нагрузки или монотонных повторяющихся много раз движений.
Разрывы и надрывы мышцы возникают при чрезмерной нагрузке. При этом помимо сильной боли отмечается кровоизлияние в области травмы и невозможность напрячь мышцу.
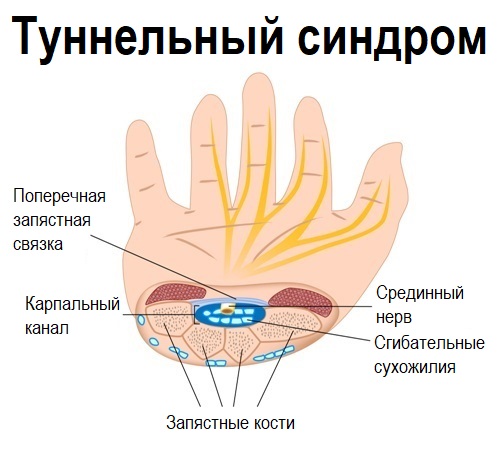
Одна из самых обширных групп заболеваний, которая дает выраженные боли в руке, – туннельные синдромы, обусловленные сжатием и воспалением нерва в узком пространстве (туннеле), образованном мышцами, связками и костями руки.Дополнительным фактором, увеличивающим риск такого воспаления, являются эндокринные заболевания (сахарный диабет, гипотиреоз), нарушение подвижности суставов вследствие артрита или ревматизма, опухолевые образования в области нерва (нейрофиброма, шваннома) или за его пределами (гемангиома, липома). Как правило, туннельные синдромы развиваются при длительных однотипных движениях (при работе за компьютером, занятиях теннисом) или травмах. Этому способствует неправильная осанка, сколиоз, остеохондроз.
Воспаление сухожилий и суставных связок также развивается при значительных физических нагрузках и травмах, особенно в случаях, когда сухожилия прикрепляются к мощным мышцам. Растяжение и микротравмы в месте прикрепления сопровождаются ломящей, ноющей болью, которая при физических нагрузках может становиться нестерпимой. Воспаление приводит к отеку и ограничению подвижности в суставе. Частой патологией руки считается эпикондилит, при котором воспаление захватывает место соединения мышцы и связки локтевого сустава. В этом случае боль локализуется в области локтя и сопровождает движение в локте, кисти и пальцах.
Поражение суставов при артрите вызывает не только боль, но и скованность движений. Причинами такого поражения могут быть остеоартроз, подагра и т.д.
В любом случае присутствуют все признаки воспаления: боль, отек, местное повышение температуры, покраснение кожи в проекции сустава, нарушение движений в суставе.Для ревматоидного артрита характерно поражение сначала мелких, а потом и крупных суставов руки, что сопровождается скованностью движений по утрам. Помимо усиления боли, деформации суставов и ограничения подвижности для заболевания характерны и общие проявления заболевания – усталость, потливость ладоней и ступней, снижение веса.
Отложение солей мочевой кислоты (уратов) в суставах – основное проявление подагры – приводит к появлению сильной боли. Ее интенсивность настолько велика, что дискомфорт вызывает даже простое прикосновение к больным суставам. В основе заболевания лежит нарушение обмена веществ.
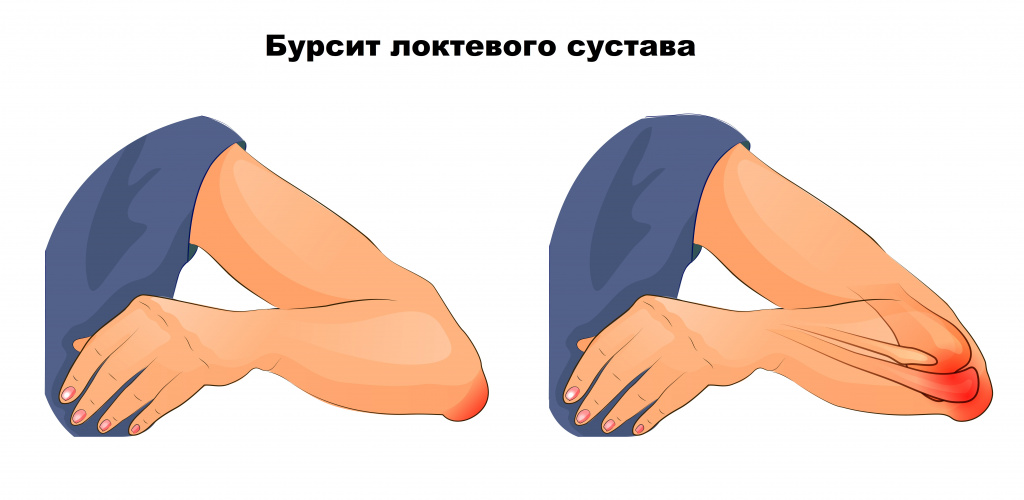
При воспалении локтевой околосуставной синовиальной сумки – бурсите – боль возникает в локте и сопровождается припухлостью сустава. Помимо сильной боли в руке, которая ограничивает движения, могут наблюдаться локальное покраснение кожи и повышение температуры над областью сустава.
Боль в руке может быть следствием синдрома передней лестничной мышцы и сопровождаться спазмом мышцы и сдавлением нервов и сосудов плечевого пояса. В основе заболевания могут лежать дегенеративные изменения позвонков (остеохондроз) шейного отдела позвоночника, травма.
Пациента беспокоит боль в шее, плечах, не дающая возможности поднимать руки вверх и отводить в стороны, совершать глубокий вдох, наклонять голову.Остеохондроз шейного отдела позвоночника и его осложнения (протрузии дисков, межпозвоночная грыжа) вызывают боль в руке из-за защемления нерва, который обеспечивает ее иннервацию. При этом могут возникать не только резкие болевые ощущения, но и онемение руки, нарушение ее чувствительности.
Существует еще одна причина, которую всегда следует иметь в виду при появлении боли в руке, – инфаркт миокарда. Пациент ощущает сильную боль за грудиной, которая может отдавать в шею, спину и левую руку. Такая боль не бывает единственным признаком этого опасного состояния. Как правило, присутствуют одышка, холодный пот, затрудненное дыхание.
Диагностика и обследования при боли в руке
Для диагностики заболевания, которое может вызывать боль в руке, необходимо учитывать, насколько остро возникла боль, а также события, предшествующие ее появлению. При тяжелых травмах постановка диагноза, как правило, не вызывает затруднения, но чтобы отличить ушиб от перелома, необходима рентгенография.
Рентгенологическое исследование плечевой кости предназначено для диагностики повреждений, а также контроля проводимого лечения.
Ощущение жара
Чувство жара, которое испытывает человек, возникает из-за резкого расширения и кровенаполнения мелких подкожных сосудов. Это состояние называется артериальной гиперемией. При этом кожа краснеет, становится горячей.
Просвет сосудов регулируется симпатической и парасимпатической нервной системой. Его изменения зависят от сигналов сосудодвигательного (вазомоторного) центра ЦНС, гормонов, пирогенных (вызывающих жар) веществ, поступающих в кровь, и ряда других факторов.
Разновидности ощущения жара
На сосуды постоянно влияют факторы, оказывающие сосудосуживающее либо сосудорасширяющее воздействие. Например, при стрессе сосуды под влиянием гормона адреналина сужаются, кожа бледнеет. По окончании стрессовой ситуации сосуды расслабляются и наполняются кровью.
Различают нейрогенную артериальную гиперемию (возникающую в ответ на раздражение нервных окончаний) и метаболическую (обусловленную действием местных химических факторов). Примером нейрогенной артериальной гиперемии служит покраснение лица и шеи при гипертонической болезни, климактерическом синдроме, а также при сильных эмоциях.
Метаболическое воздействие на напряжение сосудов оказывают электролиты крови: кальций и натрий сужают сосуды и повышают давление, а калий и магний, наоборот, расширяют. К метаболическим регуляторам относятся углекислый газ, органические кислоты, гормоны.
Возможные причины ощущения жара
Прилив крови к коже и ощущение жара могут вызывать горячие, острые и пряные блюда.
Такое же воздействие на организм оказывает алкоголь, который способствует расширению кровеносных сосудов.Прием некоторых лекарственных препаратов также может вызывать ощущение распространяющегося по телу жара. В их число входят сосудорасширяющие, гормональные средства, антидепрессанты и т. д.
Причины возникновения артериальной гиперемии и, как следствие, чувства жара могут быть разными. При нарушении регуляции сосудистого тонуса может развиваться артериальная гипертензия, сопровождаемая внезапным повышением артериального давления – гипертоническим кризом. Чаще всего причиной такого состояния становится гипертоническая болезнь. Однако в трети случаев артериальную гипертензию вызывают заболевания внутренних органов: острый гломерулонефрит и другие поражения почек, опухоли надпочечников и прочие заболевания эндокринной системы. Величина подъема артериального давления при гипертоническом кризе зависит от возраста и индивидуальных особенностей человека. В молодом возрасте симптомы криза могут возникнуть при более низком уровне артериального давления, а в пожилом – при более высоком.
Резкому повышению артериального давления сопутствуют головная боль, головокружение, тошнота, рвота, нарушения зрения («мушки», двоение). Возможно онемение конечностей, ощущение мурашек, учащенное сердцебиение, одышка.Из-за нарушения нервной регуляции возникает озноб, сменяющийся жаром, усиление потливости. Завершение криза сопровождается учащенным мочеиспусканием.
Повышение артериального давления и сопровождающие это состояние симптомы возникают и при опухоли надпочечника – феохромоцитоме и других гормонопродуцирующих опухолях. Опухоль секретирует большое количество катехоламинов (адреналина и норадреналина).
Клинические признаки феохромоцитомы могут включать головную боль, потливость, усиленное сердцебиение, раздражительность, потерю массы тела, боли в груди, тошноту, рвоту, слабость, утомляемость. В некоторых случаях у пациентов могут возникать жар, одышка, приливы, повышенная жажда, учащенное мочеиспускание, головокружение, шум в ушах.
Многие женщины жалуются на приливы жара во время климактерического периода. Изменение гормонального фона происходит еще до прекращения менструаций, в период пременопаузы (менопаузального перехода). Сначала ее проявления незначительны, и чаще всего им не придают значения либо относят к последствиям усталости и психического перенапряжения. Гормональные и метаболические изменения, в частности, снижение уровня эстрогенов, прогестерона и повышение выработки гонадолиберина, сопровождаются приливами, которые могут повторяться несколько раз в сутки.
Женщины описывают их как периодическое кратковременное ощущение жара с последующим ознобом, усиленной потливостью, учащенным сердцебиением. В большинстве случаев приливы незначительно нарушают самочувствие. Артериальная гиперемия и чувство жара могут быть признаком нарушения функции щитовидной железы, например, при тиреотоксикозе. Пациенты с тиреотоксикозом жалуются на общую слабость, утомляемость, раздражительность, нарушение сна, потливость, дрожание пальцев, сердцебиение, иногда боли в области сердца. Несмотря на повышенный аппетит, пациенты с тиреотоксикозом худеют.Нарушение терморегуляции, которое происходит из-за ускоренного обмена веществ, приводит к повышению температуры тела и вызывает постоянное чувство жара. Кожа становится теплой и влажной, сосуды кожи расширяются, что сопровождается покраснением лица. Усиливается потоотделение, ногти становятся ломкими, выпадают волосы.
Иногда приливы и ощущение жара в сочетании с повышенным артериальным давлением возникают при сахарном диабете. Этим симптомам сопутствуют общее недомогание, потливость, жажда, увеличение объема выделяемой мочи.
К каким врачам обращаться?
При регулярных появлениях таких симптомов, как жар и приливы, необходимо обратиться к терапевту , который на основании предъявляемых жалоб и анализов направит к гинекологу или эндокринологу .
Диагностика и обследования
Появление периодических приливов, сопровождаемых чувством жара, потливостью, покраснением кожи лица, требует обязательной диагностики. Врач оценивает жалобы пациента, учитывая возраст, пол и сопутствующие заболевания. При повышении артериального давления, переходящего в кризы, необходимо определить характер патологии – первичный (связанный с нарушением нервной регуляции) или вторичный (вследствие заболеваний внутренних органов). Для этого назначают клинический анализ крови и общий анализ мочи, анализ мочи по Нечипоренко, анализ крови на глюкозу, холестерин, креатинин. № 1515 Клинический анализ кровиСинонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Жгучие боли в правой и левой руке

Жгучие боли в руках могут возникать в силу разных причин. Это может быть воспаление, недостаточность кровоснабжения, разрушение крупных и мелких суставов. Но чаще всего жгучие боли в разных частях руки бывают спровоцированы поражением нервного волокна. Туннельные синдромы, плечевой плексит, осложнения шейного и шейно-грудного остеохондроза – это только некоторые из потенциальных заболеваний, которыми могут поражаться нервы.
Жгучая боль в левой руке может быть сигналом о неблагополучии в кровоснабжении миокарда. Это может быть клиническим симптомом начала острого сердечного приступа. В таких ситуациях пациенту необходимо оказывать кардиологическую помощь. Если у вас на фоне общего благополучия со здоровьем внезапно появилась сильная жгучая боль в левой руке, и она не проходит в течение 10 – 15 минут, то примите таблетку нитроглицерина под язык. Если спустя 5 минут не будет улучшения, вызовите бригаду скорой медицинской помощи.
В большинстве случаев жгучая боль в правой руке является симптомом поражения нервного волокна. Иннервация верхней конечности осуществляется за счет плечевого сплетения. Его образуют ответвления корешковых нервов С4-С7 и Т1. Отвечает за иннервацию мягких тканей (кожа, мышцы, кровеносные сосуды, связки и сухожилия, подкожная жировая ткань) в области плечевого пояса и свободной верхней конечности.
Плечевое сплетение подразделяется на две части. Одна из них уход в область ключицы, другая спускается в подмышечную область. Именно подключичная ветвь отвечает за обеспечение иннервации руки. В подмышечной ямке ветвь распадается на три пучка. Дальше по направлению к кисти руки они идут раздельно и дальше разветвляются. Из семи коротких ветвей плечевого сплетения в иннервации руки участвуют только надлопаточный нерв (отвечает за суставную капсулу плеча) и подмышечная (отвечает за иннервацию кожи передней поверхности предплечья).
Длинные ветви образуют волокна, отвечающие за иннервацию всей свободной верхней конечности:
- мышечной-кожный нерв – кожа предплечья, плечевая и двуглавая мышца;
- локтевой нерв – сгибание кисти и пальцев, приводящие мышцы пальцев, частично кожа ладоней и некоторых пальцев;
- срединный нерв – локтевой сустав, мышцы предплечья, первые четыре пальца кисти, лучезапястный сустав;
- кожный медиальный нерв - кожа плеча и предплечья;
- лучевой нерв – разгибание запястья, кисти, пальцев, кожа мизинца и половины безымянного пальца.
В зависимости от локализации жгучей боли врач невролог сможет установить потенциальную причину её возникновения. С помощью функциональных тестов можно выявить участки, в которых происходит компрессия нервного волокна или нарушение его трофики за счет ухудшения кровоснабжения.
Если у вас появилась жгучая боль в области пальцев, кисти, предплечья или плеча, срочно обратитесь на прием к неврологу. В Москве можно записаться на бесплатный прием к доктору в нашей клинике мануальной терапии. Здесь вам будет поставлен предварительный диагноз, рассказано про возможности лечения с помощью методов мануальной терапии, даны рекомендации по проведению дополнительной клинической диагностики.
Причины жгучей боли в руках
Потенциальные причины появления жгучей боли в руках можно условно разделить на воспаление, травмы, дегенеративные процессы в области суставов, туннельные синдромы, нарушение трофики тканей на фоне сосудистых проблем или компрессионного синдрома.
Рассмотрим все эти факторы. Начать стоит с травматического поражения мягких тканей и костей. Это могут быть растяжения, разрывы, переломы и трещины. В результате этого образуется гематома и отечность мягких тканей. Она сдавливает нервные окончания, и пациент может испытывать жгучие боли разной интенсивности.
При переломах и последующем наложении гипсовой повязки часто возникает компрессионное сдавливание мягких тканей. Также оно может быть следствием нарушения правил наложения кровоостанавливающего резинового жгута. При компрессии может происходит атрофия нервного волокна и в этот период возникают жгучие боли по ходу крупного нерва.
Остальные причины следующие:
- остеохондроз шейного и шейно-грудного отдела с компрессией корешковых нервов, образующих плечевое сплетение;
- межпозвоночная грыжа или протрузия диска, приводящая к нарушению процесса амортизации во время совершения движений;
- спондилез и спондилоартроз с деформацией унковертебральных, дугоотросчатых и фасеточных межпозвоночных суставов;
- болезнь Бехтерева или анкилозирующий спондилез шейного и шейно-грудного отдела;
- подвывих шейных и грудных позвонков;
- нарушение осанки в виде сколиоза, патологического кифоза или лордоза;
- артроз плечевого сустава;
- периартрит плече-лопаточного сочленения костей;
- воспаление лимфатических узлов в подмышечной области;
- плексит плечевого нервного сплетения;
- разрушение суставной губы плечевого сустава и защемление локтевого нерва;
- кубитальный туннельный синдром (повреждение локтевого нерва);
- лучезапястный туннельный синдром;
- синдром карпального клапана;
- деформирующий остеоартроз локтевого и лучезапястного суставов;
- тендинит, миозит, бурсит и другие воспалительные заболевания мягких тканей суставов.
Помимо этого, причинами жгучих болей в руках могут быть нарушения кровообращения. Сосудистые патологии могут быть спровоцированы диабетической ангиопатией и атеросклерозом крупных сосудов. При этом нарушается трофика нервных окончаний, они начинают атрофироваться и человек испытывает сильную жгучую боль.
При осмотре следует обращать внимание на целостность наружных кожных покровов. Если на них присутствуют следы укусов насекомых, то не исключено воздействие ядовитых веществ. Необходимо срочно принять таблетку антигистаминного средства. Если на поверхности предплечья или плеча есть выраженная гиперемия, то вероятно жгучая боль связана с химическим, термическим или лучевым ожогом.
Не стоит пытаться самостоятельно проводить диагностику развивающегося заболевания. Необходимо своевременно обращаться на прием к доктору. Только раннее начало лечения большинства болезней опорно-двигательного аппарата позволяет добиваться полного выздоровления.
Жгучие боли в пальцах и кистях рук
Жгучая боль в пальцах рук может быть следствием нарушения кровообращения или иннервации. В зависимости от того, где локализуется боль,
Можно поставить предварительный диагноз. Если болят все пальцы одновременно, то вероятнее всего у пациента развивается серьезное заболевание в области локтевого или плечевого сустава, поскольку одновременно поражается срединный и лучевой нерв. Если страдает только мизинец, то высока вероятность того, что поражается лучезапястный сустав или развивается запястный туннельный синдром. При жжении в области большого, указательного, среднего и безымянного пальцев высока вероятность поражения карпального клапана или локтевого сустава.
Частые жгучие боли в кистях рук могут возникать на фоне шейного и шейно-грудного остеохондроза с тотальной протрузией межпозвоночного диска. Фиброзное кольцо утрачивает свою физиологическую высоту и не справляется с амортизационными функциями. Начинается компрессия одновременно левого и правого корешковых нервов. Это приводит к развитию острого болевого синдрома. Вторая вероятная причина – плечевой плексит. Это опасное неврологическое заболевание, которое без своевременного лечения приводит к инвалидности человека.
Жгучая боль в суставах рук
Если возникает жгучая боль в суставах рук, то важно своевременно исключить дегенерацию и распад хрящевой ткани. Верхние свободные конечности в процессе жизнедеятельности подвергаются серьезным физическим нагрузкам. Поэтому суставные поверхности изнашиваются и разрушаются. Любой сустав состоят из головок костей, покрытых синовиальной хрящевой тканью. Она впитывает синовиальную жидкость и отдает её в процессе амортизации при совершении движений.
Деформирующий остеоартроз плечевого, локтевого и лучезапястного суставов развивается постепенно. На начальной стадии он дает жгучие боли, развивающиеся после физической нагрузки. Исключить подобное заболевание может только опытный врач ортопед. Лечению он поддается только на первой и второй стадии. Третья стадия деформирующего остеоартроза требует проведения хирургической операции по замене сустава.
Жгучая боль в мышце руки
Отличить жгучую боль в мышце руки от защемления нерва самостоятельно невозможно. Симптомы очень похожи:
- внезапное появление резкой боли (чаще всего после резкого движения или подъема тяжести);
- онемение кожи вокруг места травмы или защемления;
- обездвиженность;
- любые движения причиняют боль;
- пальпация болезненна.
Невролог сможет с помощью диагностических функциональных тестов провести дифференциальную диагностику и исключить защемление нерва. Если жгучая боль действительно локализуется в мышце, то это может быть внутренняя гематома, частичный разрыв мышечного волокна или растяжение, фибромиалгия.
Все эти состояния прекрасно поддаются лечению с помощью методов мануальной терапии. Вы можете записаться на бесплатный прием к неврологу или ортопеду. Он проведет осмотр и диагностику, обставит точный диагноз и разработает индивидуальный курс терапии.
Методы лечения жгучей боли в руках
Внезапно появившаяся жгучая боль в локтевом суставе правой руки – это повод для экстренного обращения к врачу. Особенно, если выполнение профессиональных обязанностей связано с напряжением в локтевых суставах. Таким образом может проявляться неврит локтевого нерва. Заболевание очень опасное и быстро развивается. При запущенных случаях высока вероятность утраты способности к самообслуживанию. Наблюдается паралич пальцев правой руки.
Лечение заболеваний, который вызывают жгучие боли в руках, возможно на ранних стадиях проводить с использованием методов мануальной терапии. После первичного приема врач сможет поставить предварительный диагноз и назначить дополнительные обследования. Их результаты подтвердят или опровергнут первичный диагноз.
После постановки точного диагноза врач разрабатывает индивидуальный курс лечения. Начинается терапия с того, что нужно обнаружить и устранить потенциальную причину развития патологических изменений. Пациенту даются рекомендации по изменению образа жизни и питания, организации рабочего и спального места, внедрению в свою жизнь физической активности и т.д.
Курс лечения может состоять из 5 – 8 сеансов различных мануальных практик. Это могут быть следующие виды воздействия:
- лазерное лечение суставов и позвоночного столба (часто используется при деформирующем остеоартрозе и остеохондрозе);
- тракционное вытяжение позвоночного столба (назначается при протрузии и межпозвоночных грыжах);
- остеопатия и массаж (способствуют восстановлению микроциркуляции крови и лимфатической жидкости в очагах поражения тканей);
- лечебная гимнастика и кинезиотерапия (для укрепления мышц шеи и воротниковой зоны, верхних конечностей);
- физиотерапия и рефлексотерапия (иглоукалывание);
- другие методики.
Курс лечения разрабатывается в зависимости от того, какое заболевание выявлено у пациента. Если у вас присутствуют жгучие боли в руках, то рекомендуем записаться на бесплатную консультацию к ортопеду или неврологу в нашей клинике мануальной терапии. Доктор после осмотра и постановки диагноза даст вам информацию о перспективах применения методов мануальной терапии в вашем индивидуальном случае.
Почему у меня горячие руки?
Фото: Red Mill ChiropracticПочему у меня горячие руки?Температура рук зависит от многих причин. Некоторые состояния могут вызвать симптом горячих рук, и если вы обеспокоены этим, то должны обратиться к врачу. Ведь когда руки постоянно горячие, это может привести к серьезным проблемам.
Фото: Medical Insider Medical InsiderПочему горячие ладони рук
1. Внешние изменения температуры
Физическая активность, изменения погоды и тёплая одежда могут привести к нагреванию рук. Когда погода теплая, то и руки могут быть теплыми. Некоторые люди замечают, что кисти рук горячие после работы в садоводческих перчатках. Любая деятельность, которая связана с закрытыми руками в солнечную погоду, может привести к тому, что руки станут теплее, чем остальная часть тела.
Холодная погода может также привести к этому эффекту, особенно у людей, которые были в перчатках или очень чувствительны к изменениям температуры. В этом случае теплые руки просто указывают на контраст между теплом тела и температурой на улице.
Упражнения увеличивают кровоток, поэтому любая деятельность, которая связана с частым и интенсивным движением рук, может привести к тому, что руки становятся горячими. Люди, которые длительное время пишут или выполняют упражнения, могут заметить, что их руки стали теплые.
3. Высокое артериальное давление
Поскольку увеличение притока крови в область тела может вызвать ощущение тепла, люди с высоким артериальным давлением могут иметь горячие руки и ноги.
Повышенная температура помогает организму бороться с инфекцией. Вот почему зараженная область может быть горячей, и руки не являются исключением.
Инфекции обычно развиваются после травмы, даже самый маленький порез позволяет бактериям проникать в организм.
Если руки горячие, отекли, болезненные или красные, причиной может быть инфекция.
5. Воспалительные состояния
Воспаление — это один из способов, когда организм борется с инфекциями. Некоторые состояния вызывают хроническое воспаление, позволяя большему количеству крови попасть в зараженную область.
Воспаление руки может привести к ощущению тепла. Одним из наиболее распространенных воспалительных состояний является ревматоидный артрит. Он заставляет организм атаковать суставную ткань, что приводит к отеку, боли и воспалению. Люди с ревматоидным артритом рук могут испытывать боль, слабость и затруднение сгибания в суставах.
6. Синдром запястного канала
Фото: Red Mill Chiropractic
Повреждение медианного нерва, проходящего через кости запястья, может привести к синдрому запястного канала. Травма, ревматоидный артрит, проблемы с щитовидной железой и кисты могут вызвать это расстройство. Ранние симптомы включают онемение, покалывание или жжение в пострадавшей руке или запястье. В дополнение к ощущению жара руки могут дрожать или чувствовать слабость.
7. Периферическая невропатия
Периферическая невропатия относится к повреждению нервов, вызванному другим заболеванием, зачастую диабетом. Это может вызвать покалывание и онемение в руках и ногах.
При периферической невропатии руки могут быть горячими. Кроме того, некоторые люди считают, что их руки или ноги очень чувствительны к изменениям температуры.
Что делать, если горят руки после острого перца
Причина сильного жжения — капсаицин. Это маслянистое вещество, содержащееся во всех видах острого перца. В умеренных количествах оно придаёт блюду пикантность, приятно обжигает вкусовые рецепторы. Но при контакте с кожей капсаицин может оставить ожог.
Как избавиться от жжения
1. Хлорная известь + вода
В некоторых семьях для дезинфекции всего и вся до сих пор пользуются хлоркой. Если в вашем доме тоже завалялся пакетик-другой, знайте, что хлорная известь превращает капсаицин в водорастворимую соль.
Разведите одну часть хлорки в пяти частях воды. Подержите руки в этом растворе, а потом просто вымойте с мылом.
2. Пищевая сода + вода или жидкое мыло
Жгучие масла можно нейтрализовать с помощью гидрокарбоната натрия. Сделайте кашицу из соды и воды, нанесите на поражённые участки кожи, дайте подсохнуть и тщательно смойте.
Ещё вариант — смешать соду с жидким мылом. Получившейся пастой натрите руки, затем смойте её уксусом и сполосните водой.
3. Спирт
Капсаицин также растворяется в спирте. Поэтому любой спиртосодержащий косметический продукт (лосьон, тоник) или простая водка может уменьшить жжение.
Натрите спиртом руки, а потом подержите их под проточной водой. Если жгучий перечный сок попал на другие участки кожи, намочите спиртом ватный диск и обработайте их.
4. Растительное масло
Масла из острых перцев отлично нейтрализуются другими, более приятными. Например, оливковым или подсолнечным.
Чтобы избавиться от жжения, протирайте кожу оливковым маслом в течение минуты, а затем хорошенько вымойте руки тёплой водой с мылом.
Если одно растительное масло не справилось, добавьте в него щепотку сахара. Получится что-то вроде скраба.
А ещё лучше будет, если вы смажете руки оливковым маслом, перед тем как работать с перцем. Главное — не переборщить, иначе нож будет выскальзывать из пальцев.
5. Молоко и молочные продукты
Опустите руки на несколько минут в холодное молоко, кефир или другие молочные продукты. Добавьте в миску кубики льда: это ещё быстрее снимет зуд и успокоит кожу.
Добавив в молоко муку, можно сделать лечебную маску и нанести её на руки и другие поражённые участки. Когда жжение пройдёт, смойте маску тёплой водой.
Если перец попал в глаза, промойте их молоком, а затем приложите смоченные в нём же ватные тампоны. Если вы случайно переперчили блюдо и теперь мучаетесь от жжения в горле, воспользуйтесь советами из этой статьи.
После любой из описанных процедур руки следует смазать жирным питательным кремом.
Как обезопасить себя в будущем
При работе с острыми перцами используйте тонкие латексные перчатки. В крайнем случае наденьте на руки прозрачные полиэтиленовые пакеты и закрепите их канцелярскими резинками. Будет неудобно, но это лучше, чем прыгать по квартире от ужасной боли.
Можете попробовать заменить опасный ингредиент аналогом, если хотите избежать подобных сложностей и не планируете в точности воссоздавать блюдо из рецепта.
Что делать когда пекут руки
Вопрос закрыт
На сервисе СпросиВрача доступна бесплатная консультация терапевта онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте, это возможно из-за железодефицитной анемии
Принятый ответ
Карина , 2 июля
Анастасия, она латрнтная, только ферритин 10,остальные показатели в норме, ферритин в норме

здравствуйте,
сколько вам лет? какие хронические заболевания? при каких обстоятельствах появилось это чувство жжения?
Читайте также:

